【連載ばぁばみちこコラム】第七十八回 乳幼児健康診査 -3歳児健診③- 子どものクセ(2)

子どもは2歳〜2歳半くらいになると、三語文を話せるようになり、3歳以上になると、よりしっかりと誰もがわかる言葉でお話しができるようになります。またお友達や保育園の先生など、ご両親以外の人とも話しをするようになるとさらに言葉が発達していきます。それとともに話し方などについての心配事を相談されるお母さんも増えてきます。
吃音(どもり)
吃音は、話をする時に言葉がすらすら出てこない状態のことを言います。
人前で話すことに困難が生じることが多く、そのため、日常生活や学校生活などで問題を抱えてしまうことも少なくありません。吃音があっても、環境を整えたり関わり方を工夫することで、話しやすくなったり、症状が悪化することを防ぐことができます。
吃音の分類と頻度
吃音は、幼児期に起こる「発達性吃音」と成人近くなって起こる「獲得性吃音」の2つに分類されています。
吃音の9割は発達性吃音で、多くが幼児期(2〜5歳)の2語文以上の言葉を話し始める時期におきやすいと言われています。
獲得性吃音は、脳血管障害やストレスなどの心因が原因で起こり10代後半以降に発症します。
幼児吃音臨床ガイドライン2021によれば、吃音は幼児のほぼ10人に1人(8〜11%)にみられ、決して珍しくはなく、幼児の発症時に男女差はほとんどないと言われています。
また、吃音が始まって3年程度で7~8割以上の子どもが自然に治ることも知られています。
発達性吃音の原因
吃音発症の原因はまだ明確には分かっていませんが、遺伝的要因(体質的要因)によると報告されています。また、認知・言語・情緒が急激に発達する時期における発達的要因、周りの人との関係や生活上の問題などの環境的要因が影響し合って発症すると言われています。
特に、いつもより難しい言葉を使った話し方をしようとする時などに、プレッシャーを感じて不安な気持ちになり緊張すると吃音が出やすくなります。

発達性吃音の症状
吃音に特徴的な話し方は、以下の3つがあります。
- 音のくりかえし(連発)
話しはじめの音や言葉の一部を何回か繰り返す話し方で、「あ、あ、あのね」など。
- 引き伸ばし(伸発)
話しはじめの音を引き伸ばす話し方で「あーーのね」
- 初めのことばを出せずに間があいてしまう(難発、ブロック)
「・・・・あのね」など
難発の場合、顔をしかめたり、舌に力を入れたりして、何とか言葉を絞り出そうとする様子が見られることがあります。

発達性吃音のある子どもへの対応
吃音があっても幼い頃には本人は気づいていないことが多いのですが、小学校に入学する頃には、周りの吃音への反応から自分の話し方がおかしいのではないかを自覚するようになります。
そして、「うまく話せない」という経験が増えれば増えるほど、話すことに恥ずかしさや恐怖を感じるようになり、このような心理は成長の過程で強くなってしまいます。
吃音のある子どもと関わる時には、大切な注意点が2つあります。
①環境調整:症状の進展を防ぐためには環境を整えることが大切
子どもが自由に話しやすい環境を作ってあげるように心がけることが大切です。そのためには短い文章や簡単な言い方をする、難しい質問をしないなど、吃音のある子どもの話し言葉に対して要求する水準を下げ、ゆっくり自由に話せる時間があることを伝えることが大切です。
②肯定的・受容的な態度で接する:親は子どもの安全基地になる
吃音のある子どもと話す時は、「流暢に」ではなく、「楽に」話せるような状況をつくることが大切で、聞き手が肯定的・受容的な態度で話を聞くことが大切です。
そして、話し方ではなく、話の内容に耳を傾け、話が伝わったことを伝え、自信をもたせることが大切です。話の途中で遮ったり代わりに話したりせずに最後まで子どもの話を聞きくことで、子どもに自信が生まれます。「ゆっくり話しなさい」「落ち着いて」など話し方へのアドバイスや干渉は、暗に「あなたの話し方はおかしい」とのメッセージを含んでおり、子どもはなんとか上手に話そうとしてかえって吃音を悪化させてしまうことになります。

発達性吃音の治療

幼児の吃音は10人に1人と発症率が高い一方で、自然に治りやすいことも知られているため、相談機関でも、多くは「経過観察」という対応になりがちです。
2021年9月に、国内で初めて作成された「幼児吃音臨床ガイドライン」では、環境調整を行いながら悪化が見られない間は経過観察を続け、就学の1〜1.5年くらい前になっても吃音が続いている場合は、直接的な指導を検討することを推奨しています。
幼児期における有効な指導法として「RESTART/ -DCM」と「リッカムプログラム」という2つの方法があげられています。これらは専門の言語聴覚士の指導を受け、家庭で行われます。
①DCM(Demands and Capacities Model:要求-能力モデル)
吃音が起こる要因として、話の内容が複雑で単語が多いなど、子どもに対する言葉の要求度が高く、子どもの能力との間にギャップがあることが考えられます。発語の要求を下げ、能力を高める対応が必要です。この対応で不十分な場合は、吃音緩和法や流暢性形成法などの直接的な発語指導が必要な場合があります。
②リッカムプログラム
流暢な発話の直後にそれを褒めることで、流暢な発話の確率を増やすようにする方法です。
地域の児童発達支援センターには言語聴覚士がおり、吃音の相談窓口となっています。
相談できる近隣の施設がわからない場合は、地域の保健センターに問い合わせるか、各都道府県の言語聴覚士会に問い合わせると情報を知ることができます。
(http://www.hiroshimast.justhpbs.jp/)
幼児期の吃音の言語治療には、おおむね1年半ほどの期間を必要とします。小学生になると音読など、吃音が目立つことが増え、また、8歳頃からは吃音が治りにくくなると言われていますので、それ以前の相談が勧められます。相談先は言語聴覚士のいる病院やクリニックや児童発達支援センター、また就学後であれば「ことばの教室」が設けられている小学校があります。

場面緘黙症

場面緘黙症という言葉をご存じですか?
場面緘黙症とは、家庭の中で家族とは自由に話ができるのに、幼稚園や学校など特定の社会的状況では声を出して話をすることができなくなってしまう状態のことです。
人によって話せなくなる状況に違いがあり、近くに家族以外の人がいる場合、家庭であっても話せなくなってしまうこともあり、周りの場所や人の状況などによって話せるかどうかが決まるため「選択性緘黙」と呼ばれることもあります。
場面緘黙症の発症率
場面緘黙症は、2~5歳の間に発症することが多いと言われています。しかし、実際にはこの病気はあまり知られておらず、また、緘黙児は問題行動をほとんど起こさないため、周囲はおとなしい子どもと考え、おとなしいために話さないのだと思われてしまいがちです。そのため「治療が必要なもの」として認識されないことが多く、実際にはり多くの緘黙児が潜在的に存在している可能性があります。
厚生労働省科学研究「場面緘黙症の実態把握と支援のための調査研究」の報告書によれば、小学生で有病率は0.5%、幼児期では1%と言われており、子どもに発症することがほとんどで、若干女の子に多いと考えられています。中には、成人して発症する場合もあります。
場面緘黙症の原因
場面緘黙はもともとの本人の持っている要因と環境因子との相互作用によって症状が起ると考えられています。
場面緘黙がみられる多くの人は、不安や緊張を感じやすく慎重で、性格的に臆病で繊細で傷つきやすく、行動を抑制しがちな気質が共通しています。また、場面緘黙の背景に自閉症スペクトラム症がある可能性や、ことばの発達の遅れや言語障害(吃音や構音障害など)が認められる場合もあります。また感覚の過敏を併せ持つ人も少なくありません。
場面緘黙のある人を「話せなくさせてしまう」最も重要な環境側の要因は「人」です。
他の子どもや大人と関わる経験が少なかった子どもが、新しい場面で敏感に反応してしまい、自分に注目されることに強い恐怖や不安を感じ、話せなくなるのではないかと考えられています。

場面緘黙症の診断

場面緘黙症は特定の状況において、1か月以上も声を出して話すことができず、話せないことで、勉強・仕事・人間関係に支障が生じている時に診断されます。
本人からすると、なぜ自分自身が話せなくなってしまうのか分からず、不安と緊張の中にいます。
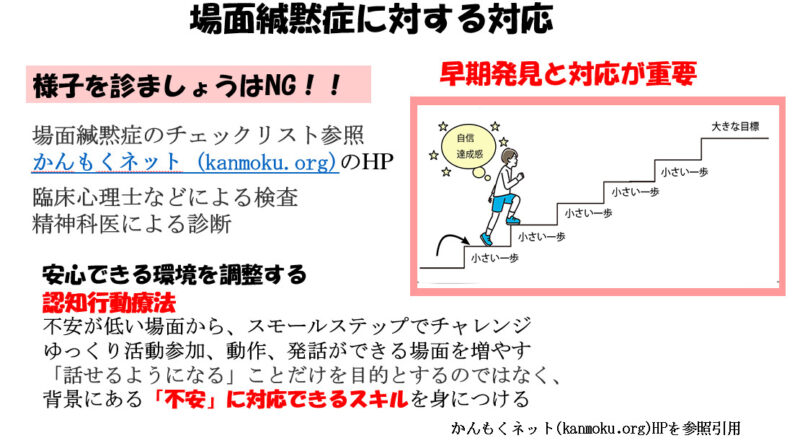
場面緘黙症には早期発見が重要
場面緘黙症は早期発見が必要で、「様子を診ましょう」はNGです。
場面緘黙症は「子どもの病気」ではなく、適切な対応が得られずにいると、緘黙症状のあるまま成人になってしまうことがあります。
また、緘黙症状自体は軽減しても、人前で話すことの苦手さや人の中でうまく行動できないなどの問題が残ってしまうことがあり、早期からの積極的な対応が不可欠です
場面緘黙症の診断に用いられるチェックリストは保護者や教師が子どもの場面緘黙症を早期に発見するために利用されます。 かんもくネット (kanmoku.org)のHPに載っています。
場面緘黙症は、臨床心理士や公認心理師が専門的な検査を行い、最終的には専門的な精神科医によって診断します。早めに精神科および心療内科等の医療機関に相談することが必要です。
場面緘黙症に対する支援と対応
場面緘黙の症状の中心は話せなくなってしまうことですが、場面緘黙のある人のほとんどはそれ以外の様々な行動においても抑制や生活上の困難を抱えています。
緘黙症状以外の行動の抑制としては、幼稚園や学校等で「食事ができない」「排泄ができない」「着替えができない」「運動ができない」などがあり、このような行動の抑制や生活上の困難についても併せて理解していくことが求められます。
支援者がまず心がけるべきことは、「ゆっくり時間をかける」ことで、丁寧にその人の思いを聴き取り、「安心できる環境」「力が発揮できる環境」を整えることです。
不安が低い場面から、少しずつスモールステップでチャレンジを進め、活動参加、動作、発話ができる場面を増やしていく認知行動療法的なアップローチが最も効果的とされています。
また、「自発的に話せるようになる」ことだけを目的とするのではなく、その背景にある「不安」にうまく対応できるスキルを身につけさせることが、場面緘黙の改善に有効であると考えられています。
発達障害者支援法での位置づけ
場面緘黙は発達障害者支援法では「発達障害」の一つに位置づけられています。従って青年・成人期の場面緘黙当事者への支援は、発達障害者支援法の枠組みで行っていくことができます。
学校教育では「情緒障害」に位置づけられており、特別支援学級や通級による指導は「情緒障害」の対象となっています。また「言語障害」を対象とする通級(ことばの教室)で指導を受けることもできます。
さいごに
 人の前で上手にしゃべれないのは、心理的につらいものです。実は私自身、幼い頃吃音があり、小学校の頃、母に連れられて「ことばの教室」に行ったことがあります。中学1年生の時に国語の先生に「みんなの前で本読みをさせないでほしい。」と頼んだ記憶があります。
人の前で上手にしゃべれないのは、心理的につらいものです。実は私自身、幼い頃吃音があり、小学校の頃、母に連れられて「ことばの教室」に行ったことがあります。中学1年生の時に国語の先生に「みんなの前で本読みをさせないでほしい。」と頼んだ記憶があります。
中学の担任の先生の「大丈夫、ゆっくりでいいよ。治るから。」との言葉に救われた思い出があります。待つということが最大の治療になることもあるのかもしれません。
ではまた。 Byばぁばみちこ
